Por Raphael Sirtoli,
A prevalência de doenças inflamatórias intestinais (DII) está aumentando em todo o mundo, com três milhões de pessoas afetadas nos EUA [ 1 ]. Isso é cerca de 1 em 117. Essas doenças podem causar sintomas de diarreia, constipação, dor e sintomas extraintestinais, como perda de peso e anemia. Nos casos mais graves e não tratados, podem ocorrer infecções sistêmicas mortais (sepse).
As principais manifestações da DII são a doença de Crohn (DC) e a colite ulcerosa (CU). Elas aparecem recentemente na escala de tempo evolutiva, com CU descrita pela primeira vez na literatura médica por volta de 1850 e DC em 1932 pelo Dr. Burrill Bernard Crohn. [ 2 ]
Autópsias do início do século 17, no entanto, sugerem que as DII já estavam presentes. (Ver abaixo)

As mudanças genéticas são muito lentas para explicar o rápido aumento da prevalência de DII, deixando alguns fatores ambientais ainda não descobertos como os impulsionadores. Quanto a outras doenças da civilização, como diabetes e obesidade, a DII pode ser explorada através das lentes de uma incompatibilidade: em que nível está ocorrendo a incompatibilidade entre nossa genética e estilos de vida modernos? Dieta? Antibióticos? Exposição ao sol? Uma mistura de fatores?
A origem médica (etiologia) da DII permanece um mistério. Esse conjunto de distúrbios é considerado crônico e progressivo, apesar das remissões espontâneas não serem incomuns. Existem anedotas clínicas e algumas evidências de nível de ensaio que, juntas, sugerem que a natureza supostamente crônica e progressiva da DII não precisa ser assim.
DC e UC são doenças inflamatórias intestinais (DII), cuja prevalência mundial está aumentando, afetando agora um em 117 americanos. Alguns fatores ambientais ainda não identificados podem estar impulsionando isso.
DII: o termo guarda-chuva
Em essência, CU e DC são DII que se manifestam em diferentes locais do sistema digestivo.
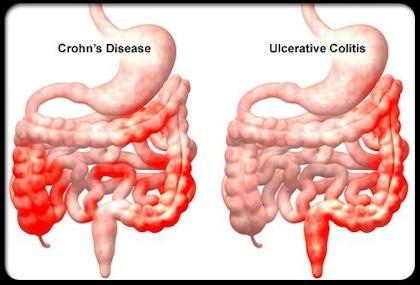
O DC é distribuída de maneira mais irregular por todo o intestino delgado. A CU está limitada ao cólon.
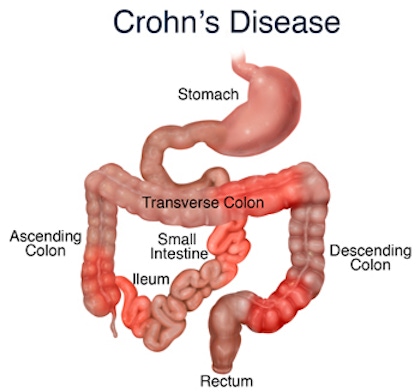
A colite ulcerativa pode evoluir para a doença de Crohn, espalhando-se do cólon para cima.

No entanto, o que não é visto é que a atividade da doença DC desaparece, digamos do íleo, e só reaparece no cólon (como a CU)
Onde em seu sistema digestivo a DII se manifesta e com que idade lhe diz muito mais sobre como ela provavelmente se desenvolveu do que sua genética poderia. [ 4 ]
Por exemplo, conforme observado em um estudo recente de Torres et al., "27 a 54 por cento dos pacientes com proctite ou colite esquerda" — o que significa aqueles com um revestimento inflamado do ânus ou CU aparecendo do ânus ao cólon descendente esquerdo, respectivamente — “mostrarão alguma extensão proximal da doença durante o curso de sua doença” [ 5 ].
Esta observação contribuiu para a seguinte proposta de uma classificação expandida de DII: doença de Crohn ileal (apenas no íleo), doença de Crohn do cólon (no íleo e cólon) e colite ulcerativa (apenas no cólon).
Onde ocorre DII no sistema digestivo e com que idade são melhores preditores dos sintomas e quão severamente a doença pode evoluir, em comparação com os marcadores genéticos. Uma classificação tripla de DII de acordo com onde ocorre pode ser preferível à distinção CU-DC dupla.
Um Diagrama de Venn de Sintomas
Drogas anti-inflamatórias como prednisona e metotrexato são administradas como terapias de primeira linha para pacientes com DII, a fim de suprimir os danos induzidos por inflamação que acontecem no sistema digestivo.
Isso fala com o principal componente inflamatório do distúrbio. Dependendo de onde e até que ponto o trato digestivo está inflamado, isso pode levar à dismotilidade e, portanto, prisão de ventre e / ou diarreia.
A DC, porque afeta o intestino delgado, onde absorvemos muitos dos nossos nutrientes e energia, pode levar à perda de peso e ao mau estado nutricional. A CU, porque afeta o cólon, que normalmente fermenta fibras vegetais ou pele e cartilagem de animais, normalmente faz com que apareçam não digeridas nas fezes.
Fezes com sangue não são incomuns na DII, especialmente na CU leve a moderada e proctite. Quanto mais perto do ânus ocorre a atividade da doença, maiores são as chances de ver sangue nas fezes.
O sangramento pode se traduzir em anemia e baixos níveis de hemoglobina e hematócrito nos exames de sangue. A anemia é a perda de ferro, a hemoglobina é a molécula que transporta o oxigênio e os níveis de hematócrito indicam a porcentagem de glóbulos vermelhos (que transporta a hemoglobina) em um volume de sangue.
Sintomas extraintestinais comuns a ambas as doenças se manifestam na pele, nas articulações e nos olhos. Na CU, o trato biliar é afetado e, na DC, também é visível nos ossos, rins e fígado. A separação dos sintomas não é necessariamente distinta. Como exemplo desses sintomas extra-intestinais, partes do olho podem ficar inflamadas, como as pálpebras (blefarite) e a úvea (uveíte).
As imagens de colonoscopia a seguir comparam os dois pontos normais com os de CU com diferentes graus (leve, moderado, grave) de dano (distorção de cripta, plasmocitose basal e metaplasia epitelial) para a barreira da mucosa (mucosa e submucosa). [ 6 ]
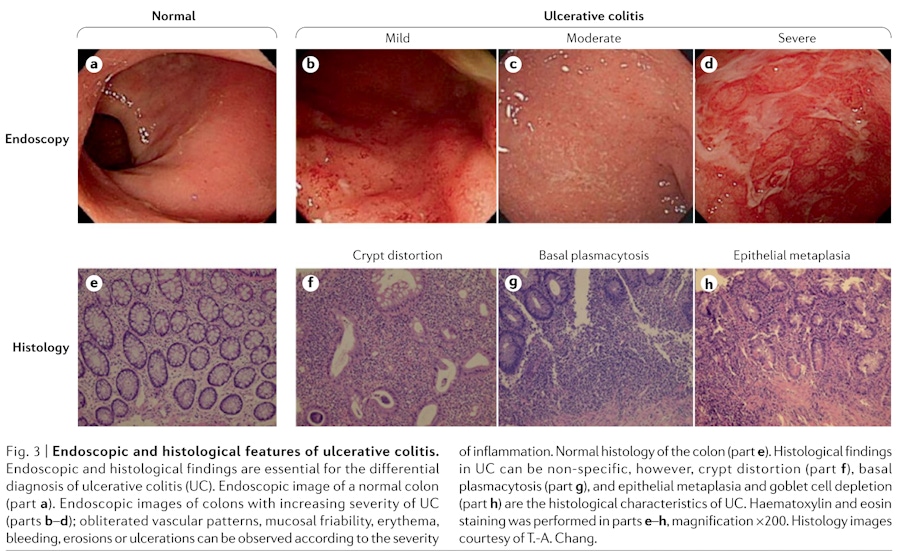
Áreas contínuas de inflamação e pseudopólipos estão presentes. Se o dano for suficientemente pronunciado, o cólon pode ser removido por colectomia.
As imagens endoscópicas abaixo mostram ulcerações proeminentes (o material branco) e 'paralisia' caracterizando DC grave. [ 7 ] A doença de Crohn ocorre transmuralmente, mais profundamente que a barreira mucosa. Podem ocorrer segmentos estreitos do trato digestivo (estenoses).

Indo da parte superior para a parte inferior do sistema digestivo, apenas 5% das pessoas com DC veem a atividade da doença apenas na região gastroduodenal, 32% no intestino delgado apenas, 35% no íleo e cólon e 32% no apenas dois pontos (que alguns classificarão como CU). [ 8 ] Às vezes, segmentos do intestino são removidos para impedir que as crises inflamatórias se espalhem e causem infecções graves.
Etiologia
Se a inflamação é a causa próxima do dano, o que está causando essa inflamação destrutiva na DII? É diferente em DC e DU? Pode ser a microbiota. Sua densidade é maior em pacientes com colite ulcerosa ou doença de Crohn do que em controles saudáveis. [ 9 ]
Mas sejam ou não reproduzíveis, as alterações específicas da doença ainda não foram testadas. Pode-se pensar que matar um excesso de micróbios com antibióticos pode ajudar, mas os efeitos colaterais geralmente superam qualquer um dos modestos benefícios. [ 10 ]
Talvez fatores não orgânicos estejam destruindo a barreira mucosa. A barreira mucosa é suscetível a emulsificantes, como os usados em alimentos processados. Mesmo detergentes como sabão em pó podem danificar a barreira. Isso pode levar a um aumento na translocação bacteriana [ 11 ] e, portanto, uma resposta imune que pode danificar ainda mais o tecido. Isso fortalece as suspeitas sobre as bactérias que vivem em nossas barreiras mucosas e estão envolvidas na DII.
Outros fatores como vitamina D e latitude se correlacionam com a gravidade da DII [ 12 ] e prevalência, respectivamente. Na verdade, "a sinalização de VDR [receptor de vitamina D] prejudicada pode piorar a colite por meio de múltiplos efeitos, e a suplementação de vitamina D foi relatada para aumentar a riqueza e a diversidade bacteriana em favor da microbiota produtora de butirato [benéfica]". [ 13 ]
Além disso, "em uma população de mulheres dos EUA, o aumento da latitude de residência foi associado a uma maior incidência de DC e CU", com aquelas de latitudes do sul mostrando uma taxa de risco reduzida para DC [0,48 (IC de 95% 0,30 a 0,77)] e CU [0,62 (IC 95% 0,42 a 0,90)]. [ 14 ]
Embora todos esses fatores sejam alavancas potenciais para controlar a doença, seja com medicamentos ou mudanças no estilo de vida, ainda não está claro o que realmente causa a DII. Como mencionado antes, a genética também não oferece uma explicação convincente.
A genética não pode explicar a origem da DII, mas os micróbios intestinais são os principais candidatos (apesar do tratamento com antibióticos não curá-los). Viver em uma latitude sul, manter níveis adequados de vitamina D e evitar emulsificantes e detergentes é provavelmente útil para pacientes com DII.
A DII afeta principalmente o sistema digestivo por meio de uma resposta inflamatória que causa danos ao tecido. A origem médica desta doença permanece desconhecida. Sua prevalência está crescendo em todo o mundo. A genética é um mau preditor de quem pode ter esses distúrbios e como eles podem evoluir. Onde a doença se manifesta no sistema digestivo e com que idade são os melhores indicadores.

DII é considerada crônica e progressiva. Este também era considerado o caso do diabetes tipo 2 , até o surgimento de evidências recentes mostrando que ele pode ser revertido em muitas pessoas se elas seguirem uma dieta bem formulada e com restrição de carboidratos. [ 1 ]
A esperança é de avanços semelhantes em relação à pesquisa e ao tratamento de DII, seja por meio de dieta, medicamentos, micróbios ou uma combinação de intervenções.
Vamos explora as diretrizes oficiais para o tratamento de DII e como elas são bem-sucedidas em ajudar os pacientes a evitar a cirurgia. Em seguida, discutiremos os ensaios clínicos (às vezes randomizados). Também revisaremos as intervenções não farmacêuticas, como dieta. Finalmente, olharemos para futuras áreas de pesquisa.
Tratamentos de diretriz para DII
DII tem natureza remitente e recorrente. Na DC, por exemplo, “aproximadamente metade de todos os pacientes estará em remissão clínica. Se um paciente individual está em remissão por um ano, há 80% de chance [de] esse indivíduo permanecer em remissão no ano subsequente.” [ 2 ]
Gastroenterologistas gerenciam DII com quatro classes de medicamentos:
- Anti-inflamatórios como ácido 5-aminossalicílico (5ASA)
- Antibióticos como ciprofloxacino ou metronidazol
- Esteroides como prednisona
- Imunossupressores como metotrexato ou inibidores de TNFɑ
Esses medicamentos não foram desenvolvidos para resolver os problemas de causa raiz, mas podem diminuir os surtos e até mesmo atrasar a necessidade de cirurgia. Abaixo está um algoritmo de tratamento típico para CU — que é semelhante em vários aspectos à DC — que alterna os pacientes entre essas drogas em várias doses. [ 3 ]
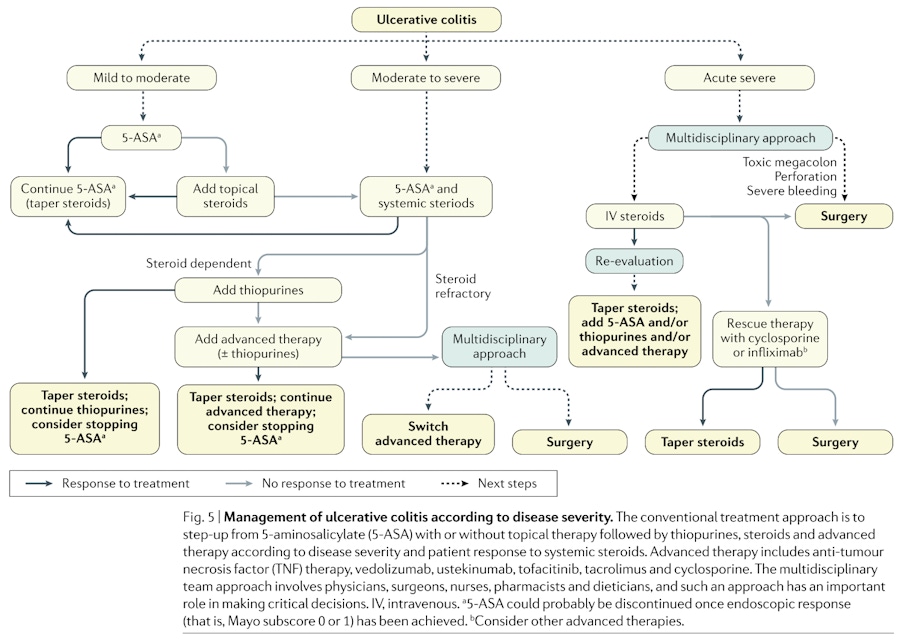
5ASA é o anti-inflamatório mais comum usado como tratamento de primeira linha para a colite ulcerosa. Ensaios clínicos randomizados (ECRCs) sugerem que 29% das pessoas podem esperar remissão com 5ASA em comparação com 17% no grupo placebo. [ 4 ]
ECRCs que analisam imunossupressores (ou moduladores) como azatioprina e 6-mercaptopurina (6MP) na DC não parecem ter um desempenho melhor do que o placebo, ao mesmo tempo que produzem efeitos colaterais graves. [ 5 ]
Assim, o quadro geral é misto. O cenário para pacientes com DII não é particularmente encorajador. A maioria dos medicamentos tem um benefício modesto, enquanto outros não têm nenhum, com efeitos colaterais que variam de modestos (por exemplo, 5ASA) a graves (por exemplo, 6MPT).
Existem alternativas aos tratamentos de DII recomendados para pacientes que ainda buscam a remissão de sua doença. Essas intervenções tendem a ser usadas em um amplo espectro de pacientes autoimunes, como aqueles com artrite reumatoide ou doença celíaca. Seus efeitos colaterais tendem a ser menores.
Vamos dar uma olhada em algumas das intervenções mais promissoras.
Intervenções dietéticas para tratar DII
Os pacientes com DII muitas vezes recorrem a intervenções dietéticas para complementar ou mesmo substituir os tratamentos típicos recomendados, uma vez que essas diretrizes muitas vezes podem falhar em fornecer o alívio esperado.
As dietas de eliminação são um tema quente entre esta comunidade de pacientes, dado o número encorajador de relatos de casos médicos ou ensaios clínicos abertos não controlados que mostraram sucesso. [ 6 , 7 ] Isso geralmente leva as pessoas a aprender e experimentar as dietas paleo e carnívora.
As dietas de eliminação esperam excluir os chamados "agentes neolíticos" (ou seja, aqueles alimentos que estamos mal adaptados para consumir), restaurando assim o equilíbrio da flora intestinal, modulando a ativação imunológica, reduzindo o crescimento excessivo de bactérias pró-inflamatórias e promovendo a ingestão de nutrientes e a cura da mucosa. [ 8 ]
Uma dessas dietas chamada "Baixo FODMAP" foi testada em comparação com uma dieta americana padrão por seis semanas em um estudo controlado randomizado. Os resultados sugeriram que era "seguro para pacientes com DII [mostrando] uma melhora dos marcadores inflamatórios fecais e da qualidade de vida, mesmo em pacientes com doença principalmente quiescente." [ 9 ]
FODMAP significa Fermentable Oligo-Di- Mono-saccharides And Polyols. Em termos simples, elimina principalmente a fibra vegetal. Na prática, as pessoas reduzem ou eliminam a ingestão de frutas, nozes e vegetais, especialmente os ricos em fibras. Leite e laticínios contêm dissacarídeos e, portanto, também são comumente eliminados.
Apesar das diretrizes centradas em medicamentos, as intervenções dietéticas às vezes são prescritas da seguinte forma [ 10 ]:
- Uma dieta com baixo teor de resíduos eliminando nozes, sementes, grãos integrais, cascas de milho e frutas cruas, especialmente com sua casca, e a maioria dos vegetais (principalmente variedades crucíferas)
- Dietas sem lactose eliminando leite natural
- Dietas com restrição de carboidratos
- Dietas de carboidratos específicos (Specific carbohydrate diets SCD) eliminando todos os açúcares complexos (lactose, sacarose), amidos (milho, arroz e farinha), grãos e legumes, permitindo apenas monossacarídeos (glicose, frutose e galactose) encontrados em certos tipos de frutas, mel, e iogurtes
- Dieta sem glúten eliminando todas as fontes de glúten
- Low-FODMAP (veja acima)
- Nutrição enteral exclusiva (Exclusive enteral nutrition EEN) para quando a doença se agravar. É nutrição direcionada diretamente para o trato gastrointestinal (evitando a boca) por meio de um tubo, cateter ou estoma
O tema recorrente nesses vários padrões dietéticos é claro: menos alimentos feitos de matéria vegetal. Do ponto de vista evolutivo, as plantas são a principal fonte de toxinas e compostos imunogênicos na dieta humana. [ 11 , 12 ]
É razoável esperar que, quando a doença está presente, a redução da carga imunológica da dieta pode reduzir a gravidade dos sintomas.
Um pequeno ensaio não controlado não randomizado de seis semanas viu 73% (11 de 15) pacientes com DII — nove com DC e seis com CU — alcançar a remissão com uma dieta Paleo autoimune (AIP), eliminando grãos, legumes, solanáceas, laticínios, ovos, café, álcool, nozes, sementes, açúcares refinados / processados, óleos e aditivos alimentares. [ 13 ]
Um crossover-ECR controlado por placebo confirmou o impacto negativo dos FODMAPs em pacientes com DII [ 14 ], assim como outro estudo aberto controlado randomizado. [ 15 ]
Apesar desses resultados, muitos ainda se preocupam com o consumo de carne, até mesmo (tradicionalmente) carne de delicatessen processada como salame. No entanto, uma análise retrospectiva do estudo FACES descobriu que “entre os pacientes com DC em remissão, o nível de consumo de carne vermelha e processada não estava associado ao tempo de recaída sintomática”. [ 16 ]
Isso dá crédito à perspectiva de incompatibilidade, de que aqueles compostos dietéticos aos quais estamos mal adaptados podem causar e / ou agravar a DII (por exemplo, cereais), não aqueles aos quais estamos bem adaptados (por exemplo, carne vermelha).
Seria de prever que plantas diferentes teriam impacto diferente nos pacientes com DII. É o caso: “A redução do risco foi maior para fibras derivadas de frutas, mas nenhum efeito benéfico foi observado com fibras de cereais, grãos integrais ou leguminosas.” [ 17 ]
Os alimentos que estiveram menos presentes (ou não presentes) durante nossa evolução também são aqueles aos quais estamos menos adaptados — especialmente no sentido imunológico.
Há fortes evidências de que as dietas de eliminação e especialmente aquelas com baixo teor de carboidratos, como a dieta com baixo teor de FODMAP, são eficazes no tratamento de DII, com efeitos colaterais desprezíveis em comparação com medicamentos relevantes.
Resultados de pesquisa promissores
Os transplantes de microbiota fecal (Fecal microbiota transplants FMTs) mostram-se promissores como outra alternativa de tratamento de DII, mas a qualidade dos dados é pobre. É encorajador, entretanto, que FMTs parecem gerar relativamente poucos eventos adversos, e raramente sérios.
O mesmo pode ser dito de tricurídeos e intervenções probióticas, e esses têm um contexto de evidência de qualidade superior. Vamos examinar mais de perto esses dados.

Um ensaio não randomizado, aberto e não controlado com o produto probiótico VLS # 3 da Sigma Tau Pharmaceuticals, obteve taxas de remissão / resposta de 77% com uma análise de intenção de tratar. Nenhum evento adverso foi aparente além de um leve inchaço. [ 18 ]
Um ensaio paralelo multicêntrico, duplo-cego, randomizado e controlado por placebo foi realizado para VSL # 3 em pacientes com CU leve a moderada, mostrando melhorias no índice de atividade da doença em ≥50% em mais pessoas (25) do que o grupo placebo (7) [ 19 ]. Houve uma taxa de remissão de 42,9% com VSL # 3 em outro RCT em comparação com 15,7% no grupo placebo [ 20 ].
FMTs foram testados em 30 pacientes em um estudo prospectivo não controlado. 43,3% deles com CU refratária atingiram remissão clínica, endoscópica e laboratorial. 26,7% alcançaram uma resposta clínica no final de três meses após o FMT. [ 21 ] Em termos de custo e simplicidade logística, é encorajador para esta intervenção que “nenhuma diferença significativa existiu entre os grupos de doadores em termos de taxa de sucesso de FMT”.
Em outro estudo, o whipworm trichuris suis foi dado ao longo de três meses em um ECR. 13 de 30 pacientes (43,3%) que receberam ovos de trichuris suis e 4 de 24 (16,7%) que receberam placebos melhoraram o índice de atividade da doença significativamente (≥4), sem quaisquer efeitos colaterais. [ 22 ]
A hipótese da higiene sugere que um excesso de higiene nos priva de exposições cruciais a bactérias, vírus e parasitas que treinam nosso sistema imunológico, mais frequentemente durante a fase de desenvolvimento infantil. Os resultados promissores vistos com a administração de bactérias selecionadas, matéria fecal testada ou tricurídeos dão suporte à hipótese da higiene.
FMTs, certos probióticos e whipworms podem oferecer melhores tratamentos para DII do que produtos farmacêuticos, dados seus mecanismos de ação. Ou seja, eles estão menos focados nos sintomas e mais nos fenômenos imunomoduladores a montante.
Conclusão
Atualmente, nenhum tratamento oferece uma maneira infalível de colocar a DII em remissão. Existem opções farmacêuticas com eficácia moderada; mas também apresentam efeitos colaterais consideráveis. Às vezes, intervenções dietéticas são prescritas, mas as dietas de eliminação mais eficazes, como Paleo e Carnívora, não são endossadas pela grande maioria dos nutricionistas e médicos.
Não é incomum ver remissões espontâneas. O estado nutricional dos pacientes com DII tende a ser ruim, especialmente na doença de Crohn, portanto, garantir que eles recebam alimentos de origem animal ricos em nutrientes é fundamental.
Resistindo um pouco aos antibióticos, FMTs, probióticos e whipworms estão surgindo como tratamentos promissores que visam processos imunomoduladores, em vez de apenas sintomas. Além disso, seus efeitos colaterais atualmente parecem menores em comparação com as drogas usadas no tratamento padrão.
É importante para pesquisas futuras focadas em DII garantir que mudanças de estilo de vida de baixo custo, baixo risco e alta recompensa sejam testadas de maneira justa, especialmente intervenções relacionadas ao status de vitamina D e dietas de eliminação evolutivamente congruentes.
Fonte: http://bit.ly/2XPXzob e http://bit.ly/3iNTfiF

