Por Marty Kendall,
Carboidratos desencadeiam a liberação de insulina, o que faz você engordar.
Certo?
Não.
Não exatamente.
Após uma discussão fascinante em um grupo de bate-papo privado em que ambos participamos, o Dr. Ted Naiman criou seu 'insulinográfico' para elucidar o limiar de gordura pessoal e a teoria da diabesidade centrada na adiposidade.

Quando a compartilhei, gerou uma grande discussão e alguma confusão. O entendimento adiposo centrado essencialmente gira em torno da hipótese carboidrato-insulina.
Então, pensei que valeria a pena dedicar um artigo para descompactar o limite de gordura pessoal e o modelo de diabetes centrado na adiposidade.
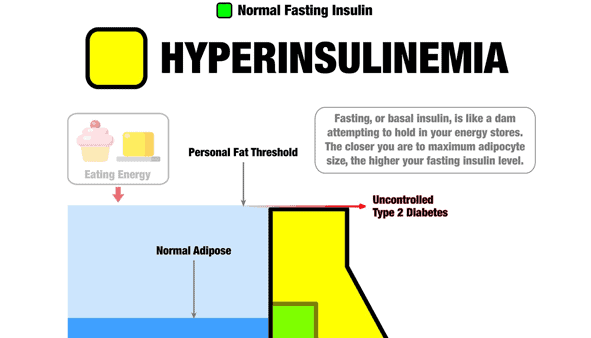
Primeiro, quero esclarecer que o gráfico a seguir não é um meme ou um gráfico. Em vez disso, é um infográfico (ou insulinográfico) que mostra como a insulina é um hormônio anticatabólico que funciona como uma parede de represa para conter o fluxo de energia armazenada em nossos corpos.
- Se tivermos níveis saudáveis de gordura corporal, não precisaremos de tanta insulina para manter nossa energia armazenada no armazenamento (ou seja, a parede verde menor da represa).
- À medida que comemos e ganhamos mais gordura, precisamos de mais insulina para impedir que nosso fígado libere toda a nossa energia armazenada em nossa corrente sanguínea (ou seja, a parede amarela maior).
- Mas, em última análise, há um limite para a energia que podemos armazenar. Eventualmente, à medida que engordamos, chegamos a um ponto em que nosso pâncreas não consegue produzir insulina suficiente para impedir que nosso fígado libere excesso de energia em nossa corrente sanguínea. Diabetes tipo 2 descontrolado resulta em energia ultrapassando a 'parede da barragem' e fluindo em nossa corrente sanguínea.
- Portanto, a única maneira viável de diminuir nossa insulina e açúcar no sangue é encontrar uma maneira de comer que nos permita reduzir a quantidade de energia armazenada em nossos corpos.

Para saber mais, continue lendo.
A Hipótese Carboidrato-Insulina da Obesidade e Diabetes
O modelo carboidrato-insulina da obesidade sugere que as pessoas que consomem muito carboidrato refinado engordam porque os carboidratos aumentam a insulina corporal, e a insulina faz com que seu corpo armazene energia.
Então, com base nessa teoria da obesidade centrada na insulina, para reverter o diabetes, você come menos carboidratos para perder gordura e aliviar os sintomas do diabetes. A gordura dietética recebe um passe livre porque a gordura não aumenta a insulina.
A atraente simplicidade do modelo carboidrato-insulina levou as pessoas a adotarem uma dieta cetogênica, com muitos livros sobre resistência à insulina recomendando uma abordagem cetogênica para perda de peso.
Como você verá, embora uma dieta baixa em carboidratos possa ser útil para muitos, não é porque os carboidratos são a única coisa que aumenta a insulina em seu corpo.
O modelo de diabetes centrado no tecido adiposo é mais útil para nos ajudar a entender o que está acontecendo e como obter os resultados que desejamos.
O modelo adiposo-cêntrico de diabesidade
Imagine que seu tecido adiposo (ou seja, a gordura na parte externa do seu corpo em seu bumbum, barriga e bochechas) é como uma esponja. Quando você derrama água sobre ele, ele absorve essa água. Você pode apertá-lo e a água sairá facilmente. A esponja novamente tem bastante capacidade para absorver mais água.

Mas se você jogar a esponja em um balde de água por um tempo, ela ficará saturada a ponto de não poder mais reter água. Há um limite para a quantidade de água que a esponja pode absorver.
Da mesma forma, há um limite para o quanto suas células de gordura podem se expandir para absorver mais energia. Eventualmente, elas ficam cheias e não aguentam mais.
Uma pessoa magra e sensível à insulina tem tecidos adiposos que podem inchar para receber mais energia e liberá-la. Isso ocorre porque seus níveis de insulina são baixos e a insulina entra e sai do armazenamento facilmente. Se você é sensível à insulina como os caras abaixo, suas células adiposas se expandirão para armazenar energia de forma eficiente quando estiver disponível. Por exemplo, um ciclista de elite que é magro e tem muito espaço em suas células de gordura para abastecer para uma próxima corrida.

Mas, assim como a esponja, nossas reservas de gordura só podem absorver tanta energia antes de ficarem cheias. Quando suas células de gordura se enchem e não podem receber mais energia, elas se tornam 'resistentes à insulina'. Neste ponto, qualquer energia adicional que não pode ser facilmente absorvida pelas células de gordura é derramada na corrente sanguínea. Assim, vemos glicose elevada, ácidos graxos livres e cetonas ainda mais altas.
Como mostrado na imagem do Dr. Ted Naiman, alguém que é magro e musculoso tem muita capacidade de armazenar a gordura e a glicose de sua dieta. Por outro lado, alguém obeso com pouca massa muscular tem menos espaço para armazenar a glicose e suas células de gordura já estão cheias.
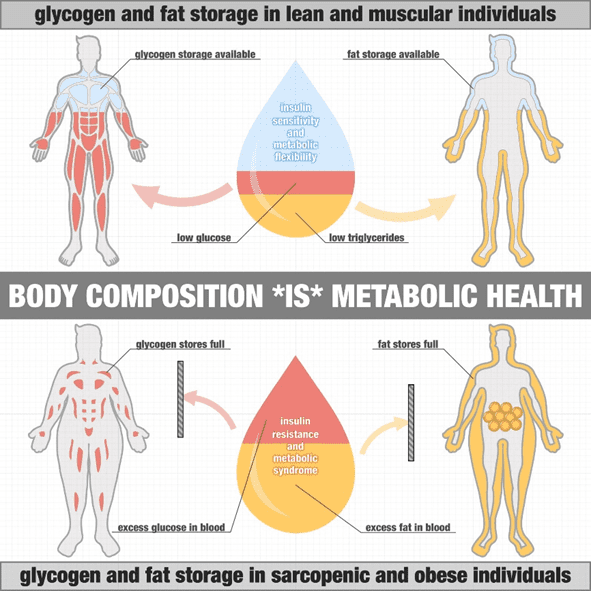
Sem ter para onde ir, parte desse excesso de energia é absorvida por órgãos vitais como nosso coração, fígado e pâncreas (que agora são mais sensíveis à insulina do que o tecido adiposo).
Como resultado, vemos o aparecimento de doença hepática gordurosa não alcoólica (DHGNA), pâncreas gorduroso, doenças cardíacas e estrias de fígado gorduroso na aterosclerose e outras doenças modernas que se tornaram tão prevalentes devido à nossa dieta industrial pobre em nutrientes e hiperpalatável.
Seu limite pessoal de gordura
Para ser claro, ser obeso não necessariamente causa diabetes. Em vez disso, é resultado de excesso de gordura em relação ao seu limite de gordura pessoal. Devido à sua genética e a uma série de outros fatores que ainda não entendemos completamente, cada pessoa tem um limite único de quanta energia pode manter confortavelmente em seu tecido adiposo antes que ele transborde e desenvolva diabetes.
Assim, como observado pelo professor Roy Taylor em seu artigo histórico de 2015, as pessoas relativamente magras descobrem que também podem desenvolver diabetes tipo 2.

Algumas pessoas são "abençoadas" e podem armazenar muito mais energia como gordura antes de se tornarem resistentes à insulina e diabéticas. Outros descobrem que só podem reter um pouco de energia como gordura antes que ela transborde em seus órgãos e na corrente sanguínea.
Por exemplo, os asiáticos orientais tendem a desenvolver diabetes e síndrome metabólica com um índice de massa corporal muito menor. Em contraste, os ilhéus do Pacífico podem crescer muito e armazenar muito mais energia em seus corpos antes de desenvolverem diabetes.
Você pode ver como pode ter sido uma vantagem no passado para algumas pessoas armazenarem muita energia para sobreviver a tempos futuros de fome ou se optarem por remar pelo oceano para estabelecer uma nova ilha. Hoje, essas pessoas costumam engordar rapidamente com uma dieta processada. Elas podem se tornar muito gordas sem desenvolver diabetes, mas, eventualmente, atingem seu limite e desenvolvem síndrome metabólica.
Os prós e contras de uma dieta baixa em carboidratos
Uma dieta com baixo teor de carboidratos é uma estratégia simples para quem procura estabilizar o açúcar no sangue e o apetite com diabetes tipo 1 ou diabetes tipo 2.
No entanto, é importante fazer a distinção entre uma dieta pobre em carboidratos e uma dieta rica em gordura.
Nosso retorno sobre o investimento diminui se nos concentrarmos apenas em minimizar os carboidratos (e até proteínas, como alguns fazem na busca de cetonas mais altas) e ignorar o papel da gordura e da gordura da dieta em nossos corpos.
Altos níveis de gordura corporal e insulina de jejum (basal) elevada são o elefante na sala para muitas pessoas em uma dieta baixa em carboidratos ou cetogênica. Muitas pessoas que comem uma dieta baixa em carboidratos ou cetogênica estabilizam seus açúcares no sangue e melhoram seus HbA1cs, mas ainda são obesas com altos níveis de insulina em jejum.
Para saber mais sobre as sutilezas importantes da insulina basal vs bolus, consulte:
- A verdadeira razão pela qual você é resistente à insulina e as macros para reverter isso
- O que a insulina faz em seu corpo?
A dura realidade é que trocar carboidratos e proteínas por mais gordura na dieta não reverte a hiperinsulinemia, a menos que também reduza a quantidade de gordura corporal que você está armazenando!
Muitas pessoas pensam que a insulina elevada causa obesidade. Mas estamos começando a perceber que geralmente é o contrário. Na verdade, é a obesidade, ou pelo menos excesso de gordura e ' energia tóxica ' em relação ao seu limite pessoal de gordura, que causa hiperinsulinemia.
Diabetes tipo 2, limiar de gordura pessoal e IMC
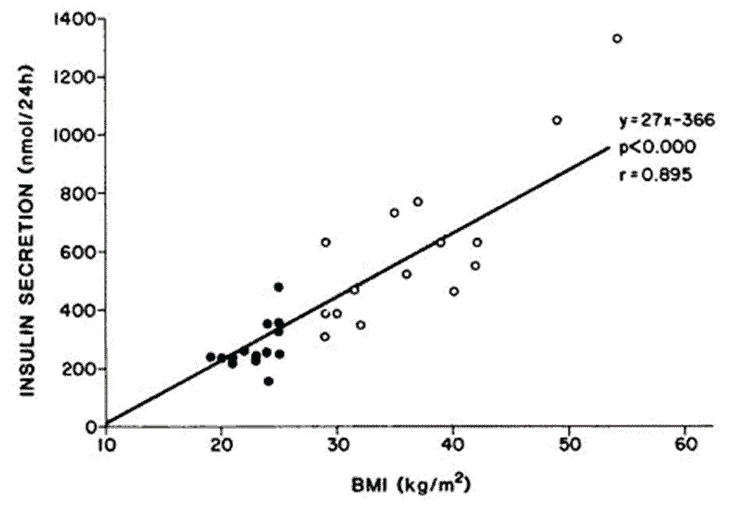
Em 2014, os professores Roy Taylor e Rury Hulman, da Universidade de Newcastle, começaram a questionar a hipótese carboidrato-insulina amplamente aceita.
Eles teorizaram que cada indivíduo tinha seu próprio 'limiar de gordura pessoal (LGP)'. Ou seja, há uma quantidade finita de gordura que alguém pode carregar antes que a gordura se acumule ao redor do fígado e do pâncreas.
Nesse ponto, eles passam de obesos metabolicamente saudáveis para diabetes tipo 2, pré-diabetes e resistência à insulina. Mas se alguém perdesse peso suficiente e ficasse abaixo do LGP, suas condições metabólicas entrariam em 'remissão' e vice-versa.
Em seu estudo publicado em 2015, Indivíduos com peso normal que desenvolvem diabetes tipo 2: o limiar de gordura pessoal, eles testaram sua teoria. Eles colocaram os participantes em uma dieta de baixa caloria e monitoraram como seus corpos responderam ao longo do estudo de um ano.
Todos os participantes do estudo começaram com diferentes pesos corporais. Em apenas uma semana, os indivíduos apresentaram níveis reduzidos de insulina e melhora do açúcar no sangue. Após um ano na dieta de baixa caloria, muitos participantes perderam peso e recuperaram a função completa do pâncreas.
Eles descobriram que as células beta (células do pâncreas que produzem insulina) de pessoas com diabetes tipo 2 não foram destruídas, mas, em vez disso, “jogaram a toalha” e foram desligadas com a enorme quantidade de energia para metabolizar.
Todos os indivíduos que caíram em remissão do diabetes perderam peso, mas cada participante recuperou sua função metabólica com um peso diferente. Assim, vemos que todos têm seu próprio LGP exclusivo. Esse entendimento explica por que existem pessoas com pesos corporais variados e índices de massa corporal (IMCs) que sofrem de DM2.
O gráfico abaixo mostra a distribuição dos IMCs de um estudo de 2019 realizado por Taylor et al. A frequência dos IMCs mostrados em azul foi antes dos indivíduos ganharem peso e estarem livres de diabetes.
A distribuição mostrada em vermelho mostra o início da síndrome metabólica depois que os participantes excederam seus LGP e a síndrome metabólica se desenvolveu. A linha pontilhada na Figura C representa o LGP exclusivo de cada indivíduo. Você pode ver que cada indivíduo tem um LGP único, onde tropeça em ter síndrome metabólica.

Fonte: Obesidade e Diabetes Tipo 2: Patogênese, Diagnóstico e Tratamento
No acompanhamento de um ano depois, aqueles que recuperaram o peso tiveram uma recaída com o diabetes tipo 2. No entanto, aqueles que mantiveram o peso e ficaram abaixo do LGP não o fizeram.
Embora diferentes pessoas diagnosticadas com diabetes tipo 2 tenham IMCs diferentes, um conjunto geral de IMCs não saudáveis coincide com diabetes.
A obesidade é um dos principais fatores de risco para diabetes, mas nem todas as pessoas obesas são diagnosticadas com ela (e algumas pessoas com peso saudável são).
Então, qual é a solução?
O ponto-chave é que a resistência à insulina, diabetes tipo 2 e síndrome metabólica não são simplesmente o resultado de comer muitos carboidratos.
Em vez disso, é um pouco mais complexo (mas ainda simples) do que isso, e há mais algumas coisas a serem consideradas na causa e no plano de ação.
Mas se insulina e carboidratos não são os culpados por nossa obesidade e diabetes, o que podemos fazer? É voltar a comer menos e se exercitar mais?
Bem, mais ou menos. Mas não exatamente.
A chave para todo o quebra-cabeça se resume a diminuir seu limite de gordura pessoal.
Qual é o meu limite de gordura pessoal?
A essa altura, você provavelmente está se perguntando como pode calcular seu limite pessoal de gordura para restringir suas calorias, perder a quantidade certa de peso e acabar com sua síndrome metabólica.
Embora o peso corporal e outros dados biométricos possam ser fáceis de calcular, calcular seu limite de gordura pessoal não é simples.
Primeiro, para determinar se você está acima do seu limite pessoal de gordura, você verifica sua glicose ao acordar. Se estiver acima de 100 mg/dL ou 5,6 mmol/L, você está acima do seu limite de gordura pessoal.
Você pode usar um monitor simples de glicose no sangue (ou um monitor contínuo de glicose, se já tiver um) como medidor de combustível para determinar se precisa ou não comer e reabastecer novamente.
Com o tempo, à medida que você descarrega a energia extra que tem a bordo, sua sensibilidade à glicose e à insulina ao acordar melhorará.
Embora você não possa subir em uma balança ou sentar em uma máquina para obter um IMC definitivo ou peso corporal que lhe dirá seu limite de gordura pessoal, você pode reduzir seus níveis de glicose no sangue de linha de base usando um glicosímetro para recuperar sua saúde metabólica, assim como fazemos em DDF.
Quando a glicemia de vigília estiver abaixo de 100 mg/dL (5,6 mmol/L), você pode ter certeza de que está abaixo do seu limite pessoal de gordura e pode diminuir o risco de doenças associadas à toxicidade energética e à síndrome metabólica.
Depois de encontrar o peso e a composição corporal que lhe permitem atingir uma glicose saudável ao acordar, você pode ter isso em mente como referência para o futuro.
Como ficar abaixo do seu limite de gordura pessoal
Conforme mostrado no canto inferior direito da insulinografia de Ted, há várias coisas que podemos fazer para baixar a parede da barragem, incluindo:
- exercício,
- jejum ,
- uma dieta com restrição energética,
- uma dieta rica em nutrientes e
- uma ingestão de alta porcentagem de proteína.

Exercício
A teoria de 80% dieta-20% exercício parece ter algum mérito.
Embora uma dieta rica em nutrientes seja fundamental para uma boa saúde metabólica, o exercício é um complemento que podemos usar para melhorar a sensibilidade à insulina e queimar gordura e açúcar sem usar insulina.
Treinamento contra a resistência (Musculação), atividade de menor intensidade (zona 2) e surtos de atividade mais intensa são incrivelmente eficazes.
Jejum
Não comer por um tempo é outra excelente maneira de reduzir sua insulina.
Depois de usar o glicogênio armazenado no fígado e nos músculos, seu corpo diminui os níveis de insulina e se volta para o tecido adiposo para permitir que mais gordura corporal armazenada flua pela barragem para o sistema.
Para algumas pessoas, o problema com o jejum vem quando eles exageram rapidamente, quando é hora de realimentar. Quando eu estava jejuando regularmente para perder um pouco de gordura extra, descobri que me permitia comer mais do que de outra forma. Os alimentos que escolhi para comer também eram muito menos densos em nutrientes e mais densos em energia do que o normal.
Apesar da adesão santa à autoprivação que eu suportei por dias a fio, descobri que não perdi muito peso a longo prazo. Em vez disso, eu parecia comer meu déficit no final! Minha esposa Monica dizia: 'Não acho que essa coisa de jejum prolongado esteja funcionando para você! Por que você não tenta comer um pouco menos a cada dia?
Em vez de cair na armadilha do jejum por mais tempo, você pode usar sua glicose para orientar quando e o que você come para garantir um balanço energético negativo a longo prazo, sem forçar tanto a ponto de se recuperar e fazer escolhas alimentares mais pobres que se desfarão. seu trabalho duro.
Para obter mais detalhes sobre essa abordagem, confira Jejum orientado a dados: como perder peso e reverter o diabetes tipo 2 sem rastrear sua alimentação.
Uma porcentagem mais alta de proteína (% de proteína)
O aumento da proteína pode ajudar a construir sua massa muscular magra metabolicamente ativa, permitindo que você queime mais calorias em repouso. Além disso, devido ao efeito térmico dos alimentos, você também pode aumentar a quantidade de energia (calorias) que estava queimando ao convertê-la em energia utilizável (ATP).
Aumentar sua porcentagem de proteína não significa simplesmente adicionar mais proteína ao que você está comendo no momento. Em vez disso, é uma questão de reduzir a ingestão de gorduras e carboidratos na dieta e aumentar a ingestão de proteínas e fibras para permitir que seu corpo use suas reservas de gordura para se alimentar.
Isso leva a uma maior porcentagem de proteína (% de proteína), ou porcentagem do total de calorias de proteína. Uma maior % de proteína está ligada a uma maior saciedade, o que pode ajudá-lo a perder peso ao longo do tempo.
Em nossa aula de macros de quatro semanas , orientamos os participantes por esse processo para que eles possam encontrar a porcentagem de proteína mais ideal para seus objetivos.
Dieta de baixa energia
Como o insulinográfico de Ted também destaca, uma dieta de baixa densidade energética é outra maneira de diminuir seus níveis basais de insulina.
Você pode conseguir isso concentrando-se em mais alimentos com menor densidade de energia e altamente saciantes e tornando mais difícil comer demais, como descrevemos em nosso artigo Segredos para um artigo rápido modificado com economia de proteína densa em nutrientes. Isso garante que você esteja usando suas reservas de gordura corporal como combustível, o que diminui seus níveis de insulina à medida que você perde peso.
É por isso que algumas pessoas que mudam para uma dieta baseada em vegetais (WFPB) podem reduzir suas necessidades de insulina e reverter seu diabetes. Enquanto eles se aterem a comida de verdade, eles não podem ingerir energia suficiente para manter seu peso e sua insulina diminui.
Para obter mais detalhes, consulte Alimentos e receitas de baixa densidade energética: eles ajudarão você a se sentir satisfeito com menos calorias?
Não há substituto para uma dieta rica em nutrientes!
Maximizar a densidade de nutrientes é meu 'hack' favorito porque aborda todos os seguintes fatores:
- Fornece proteína adequada. Se você comer alimentos que contenham vitaminas, minerais e ácidos graxos essenciais de que necessita, obterá muita proteína. A proteína é o macronutriente mais saciante se estivermos fazendo nossa análise com base em calorias. Há muita confusão em torno da proteína. Mas se você está comendo alimentos que contêm quantidades adequadas de vitaminas, minerais e ácidos graxos essenciais, a realidade é que você obterá muita proteína. Por outro lado, evitar ativamente a proteína pode levar e contribuir para deficiências nutricionais. Se sua abordagem está aumentando a densidade de nutrientes, visando os macronutrientes mais saciantes, ou focando em alimentos que naturalmente lhe proporcionam maior saciedade, você chega ao mesmo ponto.
- Possui baixa densidade de energia. Uma dieta rica em nutrientes depende de alimentos integrais de baixa densidade energética com níveis mais baixos de carboidratos refinados e gorduras processadas que são difíceis de comer demais.
- É minimamente processado. Quantificar a densidade de nutrientes é uma maneira infalível de garantir que os alimentos que você está comendo contenham os micronutrientes que você precisa, em vez de aromas e cores hiper palatáveis que a Frankenfoods usa para imitar como se fossem adequados para você (mas não são). Esses alimentos minimamente processados também são saciantes sem serem hiperpalatáveis, por isso são autolimitados.
- Previne compulsões. Evitar diabetes, controlar o peso corporal e diminuir a insulina e a glicose no sangue parecem se resumir à mesma coisa: obter os nutrientes de que você precisa sem muita energia ou comer uma dieta rica em nutrientes. Concentrar -se em alimentos ricos em nutrientes melhora a saciedade, o que ajuda a evitar desejos que aumentam o apetite desnecessariamente.
Resumo
- O modelo carboidrato-insulina é a teoria mais conhecida por trás do diabetes e do controle do diabetes e está centrado na redução da ingestão de carboidratos para reduzir a produção de insulina.
- A quantidade de insulina em jejum que temos é proporcional à quantidade de alimentos que consumimos, nossos níveis de gordura corporal e seu limite pessoal de gordura.
- O modelo centrado no tecido adiposo afirma que as células de gordura de alguém se expandirão e se contrairão com base em sua sensibilidade à insulina.
- A Teoria do Limite de Gordura Pessoal é a teoria nova e aprimorada por trás da hiperinsulinemia, e afirma que experimentaremos DM2 e síndrome metabólica quando ultrapassarmos um limite de gordura exclusivo para nós. Aqui, começamos a acumular gordura ao redor de nosso fígado e pâncreas que contribui para a disfunção metabólica.
- A insulina é principalmente um hormônio anticatabólico que nos permite manter nossa energia armazenada. Reduzir os níveis de gordura corporal é a chave para diminuir os níveis de insulina, o que ajuda a reduzir a insulina em bolus. Isso é explicado através da Teoria do Limiar de Gordura Pessoal.
- Os micronutrientes são o elo perdido que a maioria das pessoas ignora para aumentar a saciedade e o manejo do DM2 e diminuir o TFP.
- Comer uma dieta rica em nutrientes, exercitar-se, jejuar e aumentar sua % de proteína são algumas das melhores maneiras de diminuir seu limiar de gordura pessoal e insulina em jejum.
Fonte: https://bit.ly/3xMK5vZ
Tags:
Gordura

